酒精與健康
這篇酒精與健康(英語:Alcohol and health)談論的是酒精與人體健康之間的關係。
酒精(也稱為乙醇)會對健康發生多種影響。飲酒的短期影響包括酒精中毒和脫水。飲酒的長期影響包括肝臟和大腦的代謝發生變化,以及酒精使用疾患。酒精中毒會影響到大腦,導致言語不清、動作笨拙、和反應遲鈍。酒精會刺激人體分泌胰島素,加速葡萄糖代謝,而可能會導致血糖降低,讓糖尿病患者易怒,甚至可能會發生死亡。[1][2]青少年的大腦仍在發育之中,飲酒會讓他們罹患酒精使用疾患的風險增加。[3]飲酒的青少年有更高的受傷(包括死亡)機率。[3]
即使是輕度和中度飲酒,也會對健康產生負面影響,[4][5][6]例如增高罹患幾種癌症的風險。[7][8]世界衛生組織(WHO)在2014年發表的一份報告中說,有害的飲酒行為每年導致全球約有330萬人死亡。[9]負面影響與酒精攝取量有關聯,所謂最低安全攝取量的說法並不存在。[10]有些國家導入酒精包裝警告信息,告知消費者有關酒精和癌症關聯性以及胎兒酒精症候群的資訊。 [11]
受測試動物的酒精半數致死量是血液酒精濃度(BAC)達到0.45%(每一毫升血液中有0.45公克酒精)的程度。這數字大約是普通酒精中毒水準 (0.08%) 的六倍,但對酒精耐受性低的人可能在攝入較低的劑量時就會發生嘔吐或失去知覺的現象。[12]有些長期重度飲酒者擁有高耐受性,他們的BAC到達0.40%以上的水準,也仍可能保持清醒,但BAC到達這種水準時,會導致嚴重的健康危害。
酒精還會抑制下丘腦和腦下垂體後葉分泌抗利尿激素。這是大量飲酒時會發生嚴重脫水的原因。還會導致尿液和嘔吐物中包含大量水分,因此飲者在宿醉之後會發生強烈口渴的現象。
短期影響
[編輯]飲酒的短期影響範圍,從較低攝取量時產生的焦慮和動作技能同時降低,到較高攝取量時的無意識、順行性遺忘症、和中樞神經系統受到抑制。細胞膜對酒精具有高度滲透性,因此一旦酒精進入血液,就會擴散到幾乎全部的人體細胞中。
血液中的酒精濃度是透過血液酒精濃度 (BAC) 來衡量。攝取數量和喝酒當時的環境,很大程度上會決定酒精中毒的程度;例如飲酒之前吃頓大餐會減緩酒精吸收的速率。[13]脫水狀況也很重要,宿醉程度由其決定。暴飲後,可能會發生昏迷,極大量飲酒會導致酒精中毒以及死亡(血液中酒精濃度達到0.40%時就會達到半數致死量的水準[14][15] )。酒精也可能讓嘔吐物導致飲者窒息,而間接造成死亡。
酒精會把正常睡眠模式擾亂,降低睡眠品質,並大幅把睡眠問題擴大。在酗酒者戒酒期間,那些殘存下來,會干擾到規律睡眠以及睡眠模式的問題是導致酗酒會復發的最大因素。[16]
長期影響
[編輯]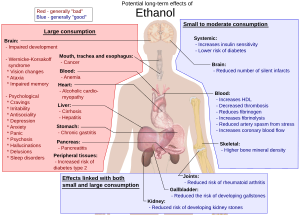
根據WHO所發表的2018年全球酒精與健康狀況報告(2018 Global Status Report on Alcohol and Health),每年有超過300萬人因受酒精的影響而死亡,佔全球疾病負擔的5%以上。[17]美國國家衛生院也同樣估計每年因酒精造成的死亡人數為330萬人(佔所有死亡人數的5.9%)。[18]
美國和英國的飲酒指南都建議,如果人們要飲酒,則應適度。[19][20]
但即使是輕度和中度飲酒,也會增加罹患癌症的風險,尤其是食道癌(食道內的鱗狀細胞癌)、口咽癌、肝癌、和乳癌。[7][8]

對屬於觀察性研究的全球疾病負擔研究的數據進行系統綜述後發現,長期飲用任何數量的酒精都會把死亡風險提高,即使是適度飲酒也會如此。[21]研究結果與之前的分析類似,即老年女性因為飲酒,在降低缺血性心臟病和糖尿病的死亡風險有明顯益處,而與之前的結果不同之處是這些風險的降低,被乳癌和其他原因造成明顯增加的死亡風險所抵消.[21]在2016年所做的一項系統綜述和綜合分析發現,適度飲酒與終身滴酒不沾相比,在死亡率方便並沒降低。[22]因為超量喝酒會導致暴力或事故的發生,對年輕人的風險更大。[23]
長期大量飲酒會損害到幾乎全身所有的器官和系統。[24]風險包括有酒精使用疾患、營養不良、慢性胰腺炎、酒精性肝病(例如肝硬化)、和幾種癌症。此外,慢性酒精濫用會導致中樞神經系統和周圍神經系統受到損害(例如周圍神經病變)。[25][26]
懷孕
[編輯]醫療機構強烈反對婦女在懷孕期間飲酒。[28][29][30]酒精很容易從母親的血液中通過胎盤而進入胎兒的血液,[31]然後干擾到胎兒大腦和器官的發育。[32]在懷孕期的所有階段,酒精都會影響到胎兒,而風險程度取決於酒精攝取量以及飲酒的次數。[32]經常大量飲酒和間歇性重度飲酒(也稱為暴飲),在任何情況下都喝四份或更多的酒精飲料(一品脫的啤酒或50毫升的烈酒(例如威士忌),相當於大約兩份的酒精),造成傷害的風險最大,但較少的飲用數量也會引起問題。[32]在懷孕時,在任何時間喝任何數量的酒均不適宜,美國疾病控制與預防中心(CDC)建議懷孕、試圖懷孕、或性生活活躍且不使用避孕措施的女性要完全禁酒。[33][34]
胎兒在產前接觸酒精會發生酒精症候群 (FASD)的問題。[33]與FASD相關的問題包括面部發育異常、出生體重低、發育遲緩、小頭畸形、動作技能發展延遲或不協調、聽力受損或視力受損、學習障礙、情緒行為障礙、社交技能不符合年齡適合性等。[35][36]受FASD影響的人更有可能有就學不順利、觸犯法律問題、參與高風險行為,並發展成過度飲酒的物質使用疾患問題。[35]
心血管疾病
[編輯]一項在2010年發表的系統綜述稱,適度飲酒不會對罹患心血管疾病的患者造成傷害。但作者並沒有鼓勵人們為獲得任何益處而開始飲酒。[37]在2018年對599,912名飲酒者所做的一項研究中,發現飲酒與中風、冠狀動脈疾病(不包括心肌梗塞)、心臟衰竭、致命性高血壓、和致命性主動脈瘤的風險較高之間存在大致線性關聯,即使對適度飲酒者也是如此。[38][39]美國心臟協會指出,還未飲酒的人不應開始飲酒。[40]飲酒也會增加發生有害的心律不整(例如心房顫動)的風險,即使經常輕度至中度飲酒也是如此。[41]
母乳哺育
[編輯]英國國民保健署(NHS)指出,「偶爾喝酒不太可能會傷害」接受母乳哺育的嬰兒,並建議母親「每週一次或兩次飲用不超過一或兩份的酒精」。[42]NHS還建議酒後等待幾個小時再進行哺乳,或是擠入奶瓶後再餵食。[42]研究人員說,醉酒的母親的乳汁分泌量會降低,但不會對孩子造成直接威脅,因為轉移的酒精量微不足道。[43]
酒精教育
[編輯]酒精教育是種把有關酒精對健康、社會、和家庭發生影響的信息廣為傳播的做法。 [44]這種教育在19世紀後期由美國女性基督教禁酒聯盟等禁酒組織引入公立學校。[44]最初,這種教育內涵側重在飲用酒精飲料會如何影響到社會以及家庭。[44]到1930年代,教材也把酒精對健康影響的內容納入。[44]後來如美國國家酒精濫用和酗酒研究所等組織的成立,是為與美國成癮及酒精問題委員會等禁酒運動組織一起推廣酒精教育。[44][45]
酒精期望
[編輯]所謂酒精期望是人們預期飲用酒精飲料而產生的影響,所具有的信念和態度。這些信念大致是有關酒精對個人的行為、能力、和情緒所能發生的影響。有些人認為,如果可把酒精期望改變,或許可減少酒精使用疾患的發生。在做實驗室研究時,參與的男性在喝過通寧水後就會變得咄咄逼人,只因他們相信自己喝的是酒精。但當他們相信自己喝的只是通寧水時,就不會那樣,但實際上他們喝的卻是含有酒精的通寧水。[46]
有酒精期望時,認為醉酒會產生真實的生理後果,會改變飲酒者對空間和時間的感知,而降低他們的心理運動技能,並擾亂他們的平衡感。[47]酒精期望與酒精的生理短期影響兩者間相互作用,而導致特定行為的發生,但方式和程度尚未被明瞭。
一項研究發現,如果社會認為醉酒會導致飲者性行為、粗暴行為、或攻擊性行為的發生,那麼通常人們在醉酒時就會這樣表現。但如果社會認為醉酒會導致放鬆和平靜的行為,那麼通常就會導致這類結果。社會中人們對於酒精期望各不相同,因此結果並不易確定。[48]
人們通常會趨於順應社會期望,有些社會是期望飲酒有解除抑制的結果。然而,當社會並不期望酒後會發生這類事,人們在醉酒後就少有解除抑制和行為不端的事。 [47]
酒精期望也可在未實際飲酒的情況下運作。美國曾花幾十年所做的研究顯示,當男性認為自己已經喝酒時,他們往往會變得更為性衝動,即使他們實際上並沒喝酒。
藥物治療方案
[編輯]大多數成癮治療計劃會鼓勵有飲酒問題的人,把自己當作是患有慢性的,會復發的疾病,需要終生利用十二步項目來控制這種情況。
酒精使用疾患
[編輯]
酒精濫用預防計劃
[編輯]由酒精濫用所產生的傷害和疾病超過200種。[50]酒精濫用是影響孕產婦健康和胎兒發育,導致非傳染性疾病(包括癌症和心血管疾病)、傷害、暴力、心理健康、以及感染性疾病(如肺結核和愛滋病)發生的介質。[51]有害的使用酒精方式已被確定是全球性的健康問題,管理這項問題,是聯合國的可持續發展目標中決議-2030 Agenda(2030年行動綱領)-中的首要項目。[52]WHO在2018年發起SAFER倡議,用以減少因濫用酒精而導致的死亡、疾病、和受到傷害的人數。開發這項倡議,是為運用具有高影響力、成本效益、循證的干預措施來實現區域、國家、和全球的健康與發展的目標。 SAFER利用一套WHO工具和資源,專注在更具成本效益的干預措施,以減少和預防酒精濫用。[53]這項倡導中的五個「要項」是:[50]
- 加強對酒精供應的限制。(加強的英文字第一個字母S)
- 推動和執行反製酒後駕駛的行為。(推動的英文字第一個字母A)
- 促進篩檢、簡短干預、以及治療的易於取得。(促進的英文字第一個字母F)
- 對酒類廣告、贊助、和促銷實施禁令或全面限制。(實施的英文字第一個字母E)
- 透過消費稅和定價政策把酒類價格提高。(提高價格的英文字第一個字母R)
SAFER倡議的推廣和成功要靠實施、監測、和保護的三個步驟來達成。[50]
建議最大酒精攝取量
[編輯]暴飲現象正成為英國的大問題。但英國政府並沒提供每週最高攝取量的建議。[54] 自1995年以來,英國政府維持建議,以男性每天消費不超過三到四份(一份相當於10毫升純乙醇),女性每天消費不超過二到三份,則不會對健康構成重大風險。每天飲用超過四份(男性)和三份(女性)的話,則不可取。[55]
從1992年到1995年期間,英國政府建議男性每週飲酒量不應超過21份,女性不應超過14份。[56](兩性之間的差異是由於女性的體重和身體水含量比率通常較低的緣故。)英國衛生及社會關懷部首席醫療官發布的飲酒指南(2016年1月8日生效)建議無論男女,如果是經常性飲酒,對於健康的風險最低的是每週不超過14份,分開在三天或以上攝取;如果一週內有兩次大量的飲酒,會增加因為疾病,或是意外/傷害而導致死亡風險。 [57]
清醒
[編輯]
所謂清醒,是在個人身上無法測量出,或是個人未受到精神藥物影響的狀況。根據WHO的《酒精和藥物術語詞庫(Lexicon of alcohol and drug terms)》,清醒是持續戒除使用精神藥物的狀態。[58]清醒也被認為是人類出生時的自然狀態。在治療環境中,清醒是對於精神藥物的消費或渴望達到戒除的目標。因此,持續戒除是清醒的先決條件。在戒除的初期,精神藥物的殘留影響可能會妨礙到達成清醒的目的。這些殘留影響被標記為急性戒斷症候群 (PAWS)。如果一個戒除酒精的人仍存有潛在恢復使用的慾望,就不能算是真正的清醒。戒除者可能會下意識想恢復使用精神藥物,但出於各種原因而仍維持戒除狀態(例如因醫療或法律原因而被制止)。[59]
在不同領域裡,例如匿名戒酒會、12步項目、執法、和一些心理學的流派,「清醒」各有其具體含義,。而在某些情況下,清醒表示已實現「平衡的生活」。[60]
傷害和死亡
[編輯]「傷害」的定義是造成,或是持續存在的身體損傷或是傷害。由於飲酒後的某些短期影響,例如缺乏協調、視力模糊、和反應遲緩等,而會增加傷害自己或是他人的機會。[61]最常見的傷害包括與跌倒和車輛意外的相關傷害。對因跌倒受傷而入北愛爾蘭阿爾斯特醫院治療的患者進行研究後,發現在此期間入院的患者中有113人最近喝過酒,飲酒者與未飲酒者相比,受傷程度更高。[62]另一項研究顯示,教學醫院布里斯托爾皇家醫院急診室收容的患者中有21%患者的傷害與酒精有直接或間接的關係。根據這個數字進行推論,表示這家醫院的急診室在一年之中收容與酒精有關的受傷患者,估計會超過7,000人。[63]
美國在2010年因酒精有關的死亡約有88,000人。[64]WHO估計2016年全球有超過300萬人(其中多數是男性)因酒精的有害使用而死亡,約佔全球20至39歲群組中死亡人數的13.5%。全球超過5%疾病負擔是由酒精的有害使用所引起。[65]
基因差異
[編輯]酒精性臉紅和呼吸反應
[編輯]酒精性臉紅反應是一種由於乙醛(乙醇分解後的代謝產物)積聚而導致個人面部或身體出現潮紅或斑點的情況。這現象是亞裔人最為人知的身體狀況。根據國際人類基因組單體型圖計劃的分析,會產生潮紅反應的ALDH2基因(請參考乙醛脫氫酶)的rs671等位基因在歐洲人和非洲人體內很少見,在墨西哥裔美國人中則很罕見。而30%到50%具有中國和日本血統的人至少有一組ALDH2等位基因。[66]rs671形式的ALDH2是世界上大多數酒精潮紅反應的原因,它起源於東亞,在中國東南部最為常見,很可能起源於中國中部的漢人,[67]並且似乎是遺傳上定向選擇的結果。另一項分析表示這種等位基因的傳播與中國南方水稻種植的興起有關聯。[68]發生這種定向選擇的原因尚不清楚,但有種假設,即人體乙醛濃度升高可能會保護人們避免某些寄生蟲(例如溶組織內阿米巴)的感染。[69]]ALDH2的單核苷酸多態性等位基因(也稱為glu487lys),以及飲酒後乙醛的異常積累,與東亞人群中發生的酒精引發呼吸反應如鼻炎和哮喘有關聯。[70]
美國印第安人酒精使用疾患
[編輯]美國原住民與一的美國人相比,更容易受到酒精使用疾患和相關疾病和死亡的影響。[71]從2006年到2010年,美國原住民因酒精相關原因而死亡的人數佔原住民死亡人數的11.7%,這種比率是一般美國人的兩倍多。美國原住民因酒精而導致的死亡率中位數(每100,000人中有60.6 人)是美國其他種族或族裔死亡率的兩倍。[72]原住民男性受到酒精相關疾病的影響遠大於女性。[73]死亡風險最高的是45至64歲的群組。慢性肝病和肝硬化患病率是美國普通人群的3.9倍。因酒精導致的死亡中,機動車事故佔27.5%,酒精性肝病佔25.2%。美國原住民因酒後駕駛而發生致命車禍的比率是其他種族的三倍。
美國原住民在兩種酒精代謝酶(醇脫氫酶和醛脫氫酶)方面有遺傳差異,[74][75]雖然有證據顯示美國原住民比其他種族更普遍擁有這些遺傳因素,但一直有爭議存在。[76][77][78]根據在2013年一項對這問題的學術文獻所做的評論,「美國原住民有大量遺傳成分」,而且「他們大多數缺乏其他種族中所擁有的保護性遺傳基因變異。」[76]許多科學家透過生物心理社會模型提出酒精使用疾患具有遺傳成分的證據。但分子遺傳學方面的研究目前尚未發現導致美國原住民這種疾患發生率的特定基因,表示這種現象可能是由多個基因和環境因素的相互作用所造成。[79][80]對家庭系統酗酒現象的研究顯示,學習行為會把遺傳因素強化,而增加酒精使用疾患者的子女也出現酒精濫用問題的可能性。[81]
基因與酒精攝取量
[編輯]具有特定的遺傳變異(醇脫氫酶1B rs1229984的A等位基因)與不飲酒和少量飲酒有關。具有這種變異的人和與沒有的人相比,還與具有較優異的心血管特徵和較低的冠狀動脈疾病風險有關聯,但尚不清楚這是否由於飲酒差異,或是由遺傳變異本身的干擾因素所造成。[82]
性別差異
[編輯]根據英國醫學雜誌報導,「[史上]男性比女性更有飲酒的機會,並且攝取的數量會達到損害他們健康的程度,有些數據顯示兩性之間的差異高達12倍。」[83]然而,在過去一個世紀以來,從多個國家收集的數據經過分析後顯示,兩性間在酒精消費方面的差距正縮小中,年輕女性(1981年以後出生)的飲酒量比男性多。這類發現對酒精使用預防和干預計劃的設計和實施方式會產生影響。[84]
酒精使用疾患
[編輯]根據美國物質濫用與精神健康管理署(SAMHSA)發表的2017年全國藥物使用與健康調查的綜合數據[85],12歲或以上人群過去一年的酒精使用疾患中在過去一個月有重度飲酒的佔6.1%,暴飲的為24.5% 。根據2018年的資料,在過去一個月的所有指標中,男性的比率均高於女性:任何形式的飲酒(55%對46%)、暴飲(29%對20%),而在過去一年中,男性達到酒精依賴或濫用標準的可能性為女性的1.75倍(7%對4%)。[86]隨著時間推移,男性和女性之間的差異已經縮小。根據2016年的系統綜述,對於在20世紀末出生的人,男性飲酒到有問題水準的可能性是女性的1.2 倍,飲酒到導致健康問題的可能性是女性的1.3 倍。[84]
靈敏度
[編輯]女性由於生物學的因素,比男性更容易受到酒精的影響。[87]
- 體脂肪。女性的體重通常比男性輕,而且逐磅檢驗,女性身體比男性的含有較少的水分和更多的脂肪組織。因為脂肪會留住酒精,而水分會稀釋酒精,所以酒精會在女性體內停留較長的時間,也保持較高的濃度,而讓女性的大腦和其他器官接觸到更多的酒精。
- 酶。女性在胃部和肝臟中用來代謝(分解)酒精的兩種酶 - 醇脫氫酶和醛脫氫酶的水準較低。因此女性會吸收更多的酒精進入血液。
- 激素。女性在月經期間激素水準的變化也會影響到女性代謝酒精的方式。
代謝
[編輯]女性的平均消除率(中位數為0.017;範圍0.014–0.021公克/210公升(呼氣酒精測試每210公升的呼氣中包含的酒精公克數量,依據呼氣酒精測試的數字可轉換為血液酒精濃度數字)[88])高於男性的(中位數0.015;範圍0.013–0.017公克/210公升)。平均而言,女性受試者的體脂肪百分比(中位數為26.0%;範圍16.7-36.8%)高於男性的(中位數為18.0%;範圍10.2-25.3%)。[89]
抑鬱症與飲酒量
[編輯]加拿大多倫多市成癮與精神健康中心對於飲酒、抑鬱、和性別之間的聯繫進行檢視。研究發現服用抗抑鬱藥中的女性與沒罹患抑鬱症的女性,以及服用抗抑鬱藥的男性相比,會飲酒更多。根據一篇發表在2007年的研究報告,兩位作者 - Kathryn Graham博士和博士生Agnes Massak對 14,063名18-76歲加拿大人參與者的回應做研究。調查包括在一年中飲酒的數量、飲用頻率、抑鬱症和抗抑鬱藥使用狀況。研究人員使用到Gender, Alcohol, and Culture: An International Study(GENACIS,一項國際合作計劃,目的在調查文化差異對酒精使用和相關問題中,因性別差異而產生的影響) 的數據。兩位做研究的目的是檢查是否像其他已經對男性抑鬱症和飲酒量進行的研究結果相同,即抑鬱症女性在服用抗抑鬱藥的當時也會減少飲酒數量。這項研究的結果是罹患抑鬱症(但並未服用抗抑鬱藥)的男性和女性,同樣都比未患抑鬱症的男性喝得更多。罹患抑鬱症而服用抗抑鬱藥的男性,比不服用抗抑鬱藥的患者,酒精攝取數量要少很多。未罹患抑鬱症的男性每年飲酒436杯,相較之下,未服用抗抑鬱藥的罹患抑鬱症男性飲酒579 杯,使用抗抑鬱藥的抑鬱男性為414杯。無論抑鬱女性是否服用抗抑鬱藥,飲酒量仍然較高。非抑鬱女性每年179杯,未使用抗抑鬱藥的抑鬱女性每年235杯,使用抗抑鬱藥的抑鬱女性則是每年264杯。研究報告的首席研究員認為,這項研究「顯示在患有抑鬱症的男性中,使用抗抑鬱藥與減少飲酒量有關聯。但對於女性而言,似乎並非如此。」[90]
參見
[編輯]參考文獻
[編輯]- ^ Alcohol and diabetes: Drinking safely – Mayo Clinic. [2021-09-01]. (原始內容存檔於2017-10-02).
- ^ Emanuele, Nicholas V.; Swade, Terrence F. Consequences of Alcohol Use in Diabetics. Alcohol Health & Research World. 1998, 22 (3): 211–219 [2021-08-09]. (原始內容存檔於2022-04-09).
- ^ 3.0 3.1 Risks of Adolescent Alcohol Use. HHS.gov. 2018-01-19 [2020-06-03]. (原始內容存檔於2020-08-12) (英語).
- ^ There is no safe level of alcohol, new study confirms. www.euro.who.int. [2021-05-21]. (原始內容存檔於2021-05-21) (英語).
- ^ No alcohol safe to drink, global study confirms. BBC News. 2018-08-24 [2021-05-21]. (原始內容存檔於2021-05-21) (英國英語).
- ^ Stories, Daily Health. Study: No Level of Alcohol is Safe. Cleveland Clinic Newsroom. 2018-11-20 [2021-05-21]. (原始內容存檔於2021-05-21) (美國英語).
- ^ 7.0 7.1 Cheryl Platzman Weinstock. Alcohol Consumption Increases Risk of Breast and Other Cancers, Doctors Say. Scientific American. 8 November 2017 [13 November 2018]. (原始內容存檔於2020-11-28).
The ASCO statement, published in the Journal of Clinical Oncology, cautions that while the greatest risks are seen with heavy long-term use, even low alcohol consumption (defined as less than one drink per day) or moderate consumption (up to two drinks per day for men, and one drink per day for women because they absorb and metabolize it differently) can increase cancer risk. Among women, light drinkers have a four percent increased risk of[breast cancer, while moderate drinkers have a 23 percent increased risk of the disease.
- ^ 8.0 8.1 Noelle K. LoConte, Abenaa M. Brewster, Judith S. Kaur, Janette K. Merrill, and Anthony J. Alberg. Alcohol and Cancer: A Statement of the American Society of Clinical Oncology. Journal of Clinical Oncology. 2017-11-07, 36 (1).
Clearly, the greatest cancer risks are concentrated in the heavy and moderate drinker categories. Nevertheless, some cancer risk persists even at low levels of consumption. A meta-analysis that focused solely on cancer risks associated with drinking one drink or fewer per day observed that this level of alcohol consumption was still associated with some elevated risk for squamous cell carcinoma of the esophagus (sRR, 1.30; 95% CI, 1.09 to 1.56), oropharyngeal cancer (sRR, 1.17; 95% CI, 1.06 to 1.29), and breast cancer (sRR, 1.05; 95% CI, 1.02 to 1.08), but no discernable associations were seen for cancers of the colorectum, larynx, and liver.
- ^ Global status report on alcohol and health (PDF). World Health Organization: vii. 2014 [2015-11-23]. (原始內容 (PDF)存檔於2016-02-22).
- ^ Griswold, MG; Fullman, N; Hawley, C; Arian, N; Zimsen, SM; et al. Alcohol use and burden for 195 countries and territories, 1990–2016: a systematic analysis for the Global Burden of Disease Study 2016. The Lancet. August 2018, 392 (10152): 1015–1035. PMC 6148333
 . PMID 30146330. doi:10.1016/S0140-6736(18)31310-2.
. PMID 30146330. doi:10.1016/S0140-6736(18)31310-2.
- ^ Cancer warning labels to be included on alcohol in Ireland, minister confirms. Belfasttelegraph.co.uk (Belfast Telegraph). 2018-09-26 [2021-09-01]. (原始內容存檔於2020-04-11) (英語).
- ^ Meyer, Jerold S. and Linda F. Quenzer. Psychopharmacology: Drugs, the Brain, and Behavior. Sinauer Associates, Inc.: Sunderland, Massachusetts. 2005. Page 228.
- ^ Horowitz M, Maddox A, Bochner M, et al. Relationships between gastric emptying of solid and caloric liquid meals and alcohol absorption. Am. J. Physiol. 1989, 257 (2 Pt 1): G291–6298. PMID 2764113. doi:10.1152/ajpgi.1989.257.2.G291.
- ^ Carleton College: Wellness Center: Blood Alcohol Concentration (BAC). [2015-08-29]. (原始內容存檔於2009-09-14).
- ^ Measuring How Much You Drank: Blood Alcohol Content (BAC). Science NetLinks American Association for the Advancement of Science. [2021-08-11]. (原始內容存檔於2020-06-27).
- ^ Feige B, Scaal S, Hornyak M, Gann H, Riemann D. Sleep electroencephalographic spectral power after withdrawal from alcohol in alcohol-dependent patients. Alcohol. Clin. Exp. Res. 2007, 31 (1): 19–27. PMID 17207097. doi:10.1111/j.1530-0277.2006.00260.x.
- ^ WHO | Global status report on alcohol and health 2018. [2021-09-01]. (原始內容存檔於2017-09-15).
- ^ Alcohol Facts and Statistics. [2015-05-09]. (原始內容存檔於2015-05-18).
- ^ Appendix 9. Alcohol - 2015-2020 Dietary Guidelines - health.gov. U.S. Department of Health and Human Services. [2021-09-01]. (原始內容存檔於2020-02-01) (英語).
- ^ New alcohol advice issued. NHS. 2016-01-08 [2021-09-01]. (原始內容存檔於2020-11-30).
- ^ 21.0 21.1 GBD 2016 Alcohol Collaborators. Alcohol use and burden for 195 countries and territories, 1990-2016: a systematic analysis for the Global Burden of Disease Study 2016. Lancet. August 2018, 392 (10152): 1015–1035. PMC 6148333
 . PMID 30146330. doi:10.1016/S0140-6736(18)31310-2.
. PMID 30146330. doi:10.1016/S0140-6736(18)31310-2.
- ^ Stockwell T, Zhao J, Panwar S, Roemer A, Naimi T, Chikritzhs T. Do "Moderate" Drinkers Have Reduced Mortality Risk? A Systematic Review and Meta-Analysis of Alcohol Consumption and All-Cause Mortality. J Stud Alcohol Drugs. 2016, 77 (2): 185–198. PMC 4803651
 . PMID 26997174. doi:10.15288/jsad.2016.77.185.
. PMID 26997174. doi:10.15288/jsad.2016.77.185.
- ^ O'Keefe, JH; Bhatti, SK; Bajwa, A; DiNicolantonio, JJ; Lavie, CJ. Alcohol and cardiovascular health: the dose makes the poison...or the remedy.. Mayo Clinic Proceedings. 2014, 89 (3): 382–393. PMID 24582196. doi:10.1016/j.mayocp.2013.11.005
 .
.
- ^ Caan, Woody; Belleroche, Jackie de (編). Drink, Drugs and Dependence: From Science to Clinical Practice
 1st. Routledge. 2002-04-11: 19–20. ISBN 978-0-415-27891-1.
1st. Routledge. 2002-04-11: 19–20. ISBN 978-0-415-27891-1.
- ^ Müller D, Koch RD, von Specht H, Völker W, Münch EM. Neurophysiologic findings in chronic alcohol abuse. Psychiatr Neurol Med Psychol (Leipz). March 1985, 37 (3): 129–32. PMID 2988001 (德語).
- ^ Testino G. Alcoholic diseases in hepato-gastroenterology: a point of view. Hepatogastroenterology. 2008, 55 (82–83): 371–377. PMID 18613369.
- ^ Guerri, C.; Pascual, M.A. Mechanisms involved in the neurotoxic, cognitive, and neurobehavioral effects of alcohol consumption during adolescence. Alcohol. 2010, 44 (1): 15–26. PMID 20113871. doi:10.1016/j.alcohol.2009.10.003.
- ^ Vice Admiral Richard H. Carmona. A 2005 Message to Women from the U.S. Surgeon General (PDF). 2005 [2015-06-12]. (原始內容 (PDF)存檔於2015-09-24).
- ^ Committee to Study Fetal Alcohol Syndrome, Division of Biobehavioral Sciences and Mental Disorders, Institute of Medicine. Fetal alcohol syndrome : diagnosis, epidemiology, prevention, and treatment. Washington, D.C.: National Academy Press. 1995 [2021-09-01]. ISBN 978-0-309-05292-4. doi:10.17226/4991. (原始內容存檔於2016-03-11).
- ^ Australian Government National Health and Medical Research Council. [2012-11-04]. (原始內容存檔於2012-11-05).
- ^ Nathanson, Vivienne; Nicky Jayesinghe; George Roycroft. Is it all right for women to drink small amounts of alcohol in pregnancy? No. BMJ. 2007-10-27, 335 (7625): 857. PMC 2043444
 . PMID 17962287. doi:10.1136/bmj.39356.489340.AD.
. PMID 17962287. doi:10.1136/bmj.39356.489340.AD.
- ^ 32.0 32.1 32.2 Fetal Alcohol Exposure. April 2015 [2015-06-10]. (原始內容存檔於2021-08-26).
- ^ 33.0 33.1 Facts about FASDs. 2015-04-16 [2015-06-10]. (原始內容存檔於2015-05-23).
- ^ More than 3 million US women at risk for alcohol-exposed pregnancy. Centers for Disease Control and Prevention. 2016-02-02 [2016-03-03]. (原始內容存檔於2016-11-21).
'drinking any alcohol at any stage of pregnancy can cause a range of disabilities for their child,' said Coleen Boyle, Ph.D., director of CDC's National Center on Birth Defects and Developmental Disabilities.
- ^ 35.0 35.1 Coriale; et al. Fetal Alcohol Spectrum Disorder (FASD): neurobehavioral profile, indications for diagnosis and treatment.. Rivista di Psichiatria. 2013, 48 (5): 359–69. PMID 24326748. doi:10.1708/1356.15062.
- ^ Chudley; et al, Fetal alcohol spectrum disorder: Canadian guidelines for diagnosis, CMAJ, 2005, 172 (5 Suppl): S1–S21, PMC 557121
 , PMID 15738468, doi:10.1503/cmaj.1040302
, PMID 15738468, doi:10.1503/cmaj.1040302
- ^ Costanzo S, Di Castelnuovo A, Donati MB, Iacoviello L, de Gaetano G. Alcohol consumption and mortality in patients with cardiovascular disease: a meta-analysis. J. Am. Coll. Cardiol. 2010, 55 (13): 1339–1347. PMID 20338495. doi:10.1016/j.jacc.2010.01.006.
- ^ Wood AM, Kaptoge S, Butterworth AS, Willeit P, Warnakula S, Bolton T, et al. Risk thresholds for alcohol consumption: combined analysis of individual-participant data for 599 912 current drinkers in 83 prospective studies.. The Lancet. 2018, 391 (10129): 1513–1523. PMC 5899998
 . PMID 29676281. doi:10.1016/S0140-6736(18)30134-X.
. PMID 29676281. doi:10.1016/S0140-6736(18)30134-X.
- ^ Chiva-Blanch, Gemma; Badimon, Lina. Benefits and Risks of Moderate Alcohol Consumption on Cardiovascular Disease: Current Findings and Controversies. Nutrients. 2019-12-30, 12 (1): 108 [2021-08-11]. doi:10.3390/nu12010108. (原始內容存檔於2022-05-19).
- ^ Alcohol and Heart Health. American Heart Association. 2014-08-15 [2021-09-01]. (原始內容存檔於2018-07-24).
- ^ One Drink a Day Raises Risk of Atrial Fibrillation. Healthline. 2021-01-15 [2021-04-25]. (原始內容存檔於2021-04-28) (英語).
- ^ 42.0 42.1 {cite web|url=http://www.nhs.uk/chq/pages/958.aspx?CategoryID=54&SubCategoryID=135#close%7Ctitle=Breastfeeding (頁面存檔備份,存於網際網路檔案館) and drinking alcohol – Pregnancy and baby guide – NHS Choices|first=N. H. S.|last=Choices|date=1 May 2017}}
- ^ Haastrup, MB; Pottegård, A; Damkier, P. Alcohol and Breastfeeding. Basic & Clinical Pharmacology & Toxicology. 2014, 114 (2): 168–173. PMID 24118767. S2CID 31580580. doi:10.1111/bcpt.12149
 .
. even in a theoretical case of binge drinking, the children would not be subjected to clinically relevant amounts of alcohol
- ^ 44.0 44.1 44.2 44.3 44.4 Moore, Mark Harrison; Gerstein, Dean R. Alcohol and Public Policy
 . National Academies. 1981: 90–93 (英語).
. National Academies. 1981: 90–93 (英語).
- ^ Martin, Scott C. The SAGE Encyclopedia of Alcohol: Social, Cultural, and Historical Perspectives. SAGE Publications. 2014. ISBN 9781483374383 (英語).
- ^ Grattan, Karen E.; Vogel-Sprott, M. Maintaining Intentional Control of Behavior Under Alcohol. Alcoholism: Clinical and Experimental Research. 2001, 25 (2): 192–7. PMID 11236832. doi:10.1111/j.1530-0277.2001.tb02198.x.
- ^ 47.0 47.1 MacAndrew, C. and Edgerton. Drunken Comportment: A Social Explanation. Chicago: Aldine, 1969.
- ^ Marlatt GA, Rosenow. The think-drink effect. Psychology Today. 1981, 15: 60–93.
- ^ Nutt, D; King, LA; Saulsbury, W; Blakemore, C. Development of a rational scale to assess the harm of drugs of potential misuse.. Lancet. 2007-03-24, 369 (9566): 1047–53. PMID 17382831. S2CID 5903121. doi:10.1016/S0140-6736(07)60464-4.
- ^ 50.0 50.1 50.2 WHO | THE SAFER INITIATIVE. WHO. [2019-11-21]. (原始內容存檔於2018-10-01).
- ^ World Health Organization. Global status report on alcohol and health 2018.. World Health Organization,, World Health Organization. Management of Substance Abuse Team. Geneva. 2019-02-14. ISBN 978-92-4-156563-9. OCLC 1089229677.
- ^ Nations, United. Transforming governance for the 2030 agenda for sustainable development: 73–87. 2015-12-31 [2021-09-01]. doi:10.18356/e5a72957-en. (原始內容存檔於2018-06-03) (英語).
- ^ Global action plan for the prevention and control of noncommunicable diseases : 2013-2020.. World Health Organization. Geneva, Switzerland. ISBN 978-92-4-150623-6. OCLC 960910741.
- ^ Sensible Drinking. Aim-digest.com. [2013-02-05]. (原始內容存檔於2010-11-19).
- ^ Alcohol misuse : Department of Health. Dh.gov.uk. [2013-02-05]. (原始內容存檔於2010-02-09).
- ^ Alcohol and health: how alcohol can affect your long and short term health. Drinkaware.co.uk. [2013-02-05]. (原始內容存檔於2017-01-16).
- ^ 存档副本 (PDF). [2021-09-01]. (原始內容 (PDF)存檔於2022-04-04).
- ^ Lexicon and drug terms. Who.int. 2010-12-09 [2013-02-05]. (原始內容存檔於2004-07-04).
- ^ MD Basharin K.G. Scientific grounding for sobriety: Western experience (PDF). 2010 [2013-02-05]. (原始內容 (PDF)存檔於2018-05-08).
- ^ Twelve Steps and Twelve Traditions (PDF). Alcoholics Anonymous World Services. April 1953 [2018-12-31]. ISBN 978-0-916856-01-4. (原始內容 (PDF)存檔於2017-01-16). (Electronic .PDF version, September 2005).
- ^ Drinkwise Australia. DrinkWise Australia. [2021-09-01]. (原始內容存檔於2016-06-24).
- ^ Johnson J, McGovern S. Alcohol related falls: an interesting pattern of injuries. Emergency Medicine Journal. 2003, 21 (2): 185–188. PMC 1726307
 . PMID 14988344. doi:10.1136/emj.2003.006130.
. PMID 14988344. doi:10.1136/emj.2003.006130.
- ^ Hoskins R, Benger J. What is the burden of alcohol-related injuries in an inner city emergency department?. Alcoholism: Clinical and Experimental Research. 2013, 33 (9): 1532–1538. PMC 2757258
 . PMID 19485974. doi:10.1111/j.1530-0277.2009.00981.x.
. PMID 19485974. doi:10.1111/j.1530-0277.2009.00981.x.
- ^ Alcohol-attributable deaths and years of potential life lost — 11 states, 2006–2010. www.cdc.gov. [2021-09-01]. (原始內容存檔於2022-03-06).
- ^ Alcohol. World health Organization. 2018-09-21 [2018-11-05]. (原始內容存檔於2019-10-17).
- ^ Rs671. SNPmedia. [2021-09-01]. (原始內容存檔於2018-10-22).
- ^ Hui Li; et al. Refined Geographic Distribution of the Oriental ALDH2*504Lys (nee 487Lys) Variant. Ann Hum Genet. 2009, 73 (Pt 3): 335–345. PMC 2846302
 . PMID 19456322. doi:10.1111/j.1469-1809.2009.00517.x.
. PMID 19456322. doi:10.1111/j.1469-1809.2009.00517.x.
- ^ Yi Peng; Hong Shi; Xue-bin Qi; Chun-jie Xiao; Hua Zhong; Run-lin Z Ma; Bing Su. The ADH1B Arg47His polymorphism in East Asian populations and expansion of rice domestication in history. BMC Evolutionary Biology. 2010, 10 (1): 15. PMC 2823730
 . PMID 20089146. doi:10.1186/1471-2148-10-15.
. PMID 20089146. doi:10.1186/1471-2148-10-15.
- ^ Oota H, Pakstis AJ, Bonne-Tamir B, Goldman D, Grigorenko E, Kajuna SL, et al. The evolution and population genetics of the ALDH2 locus: random genetic drift, selection, and low levels of recombination. Ann. Hum. Genet. 2004, 68 (Pt 2): 93–109. PMID 15008789. S2CID 31026948. doi:10.1046/j.1529-8817.2003.00060.x.
- ^ Adams, KE; Rans, TS. Adverse reactions to alcohol and alcoholic beverages. Annals of Allergy, Asthma & Immunology. 2013, 111 (6): 439–445. PMID 24267355. doi:10.1016/j.anai.2013.09.016.
- ^ Philip A. May, "Overview of Alcohol Abuse Epidemiology for American Indian Populations," in Changing Numbers, Changing Needs: American Indian Demography and Public Health, Gary D. Sandefur, Ronald R. Rindfuss, Barney Cohen, Editors. Committee on Population, Commission on Behavioral and Social Sciences and Education National Research Council. National Academy Press: Washington, D.C. 1996 (PDF). [2021-09-01]. (原始內容 (PDF)存檔於2019-09-29).
- ^ Gonzales, K; Roeber, J; Kanny, D; Tran, A; Saiki, C; Johnson, H; Yeoman, K; Safranek, T; Creppage, K; Lepp, A; Miller, T; Tarkhashvili, N; Lynch, KE; Watson, JR; Henderson, D; Christenson, M; Geiger, SD. Alcohol-attributable deaths and years of potential life lost--11 States, 2006-2010. MMWR Morb Mortal Wkly Rep. 2014, 63 (10): 213–6. PMC 5779340
 . PMID 24622285.
. PMID 24622285.
- ^ Whitesell, NR; Beals, J; Crow, CB; Mitchell, CM; Novins, DK. Epidemiology and etiology of substance use among American Indians and Alaska Natives: risk, protection, and implications for prevention. Am J Drug Alcohol Abuse. 2012, 38 (5): 376–82. PMC 4436971
 . PMID 22931069. doi:10.3109/00952990.2012.694527.
. PMID 22931069. doi:10.3109/00952990.2012.694527.
- ^ Ehlers, CL. Variations in ADH and ALDH in Southwest California Indians. Alcohol Res Health. 2007, 30 (1): 14–7. PMC 3860438
 . PMID 17718395.
. PMID 17718395.
- ^ Ehlers, CL; Liang, T; Gizer, IR. ADH and ALDH polymorphisms and alcohol dependence in Mexican and Native Americans. Am J Drug Alcohol Abuse. 2012, 38 (5): 389–94. PMC 3498484
 . PMID 22931071. doi:10.3109/00952990.2012.694526.
. PMID 22931071. doi:10.3109/00952990.2012.694526.
- ^ 76.0 76.1 Ehlers CL, Gizer IR. "Evidence for a genetic component for substance dependence in Native Americans." Am J Psychiatry. 1 Feb 2013;170(2):154–164.. [2021-09-01]. (原始內容存檔於2020-01-21).
- ^ Caetano, Raul; Clark, Catherine L.; Tam, Tammy. Alcohol consumption among racial/ethnic minorities. Alcohol Health and Research World. 1998, 22 (4): 233–241. CiteSeerX 10.1.1.556.6875
 .
.
- ^ Karen Chartier and Raul Caetano, "Ethnicity and health disparities in alcohol research," Alcohol Res Health 2010, vol. 33: 1-2 pp. 152-160. [2021-09-01]. (原始內容存檔於2020-04-16).
- ^ Wall, Tamara L.; Carr, Lucinda G.; Ehlers, Cindy L. Protective association of genetic variation in alcohol dehydrogenase with alcohol dependence in Native American Mission Indians. American Journal of Psychiatry. 2003, 160 (1): 41–46. PMID 12505800. doi:10.1176/appi.ajp.160.1.41.
- ^ Wilhelmsen, KC; Ehlers, C. Heritability of substance dependence in a native American population. Psychiatr Genet. 2005, 15 (2): 101–7. PMID 15900224. S2CID 5859834. doi:10.1097/00041444-200506000-00006.
- ^ Brockie, TN; Heinzelmann, M; Gill, J. A Framework to Examine the Role of Epigenetics in Health Disparities among Native Americans. Nurs Res Pract. 2013, 2013: 410395. PMC 3872279
 . PMID 24386563. doi:10.1155/2013/410395.
. PMID 24386563. doi:10.1155/2013/410395.
- ^ Holmes, Michael V.; et al. Association between alcohol and cardiovascular disease: Mendelian randomisation analysis based on individual participant data. BMJ. 2014, 349: g4164. PMC 4091648
 . PMID 25011450. doi:10.1136/bmj.g4164.
. PMID 25011450. doi:10.1136/bmj.g4164.
- ^ Women catching up with men in alcohol consumption and its associated harms (PDF). BMJ Open (新聞稿). 25 October 2016 [2021-09-01]. (原始內容 (PDF)存檔於2022-01-31).
- ^ 84.0 84.1 Slade T, Chapman C, Swift W, Keyes K, Tonks Z, Teesson M. Birth cohort trends in the global epidemiology of alcohol use and alcohol-related harms in men and women: systematic review and metaregression. BMJ Open. 2016, 6 (10): e011827. PMC 5093369
 . PMID 27797998. doi:10.1136/bmjopen-2016-011827.
. PMID 27797998. doi:10.1136/bmjopen-2016-011827.
- ^ 存档副本 (PDF). [2021-09-01]. (原始內容 (PDF)存檔於2022-05-27).
- ^ 存档副本. [2021-09-01]. (原始內容存檔於2022-05-20).
- ^ Women & Alcohol: The Hidden Risks of Drinking. Helpguide.org. [2013-02-05]. (原始內容存檔於2013-01-03).
- ^ 存档副本. [2021-09-01]. (原始內容存檔於2021-08-26).
- ^ Cowan, JM Jr; Weathermon, A; McCutcheon, JR; Oliver, RD. Determination of volume of distribution for ethanol in male and female subjects.. J Anal Toxicol. Sep 1996, 20 (5): 287–90. PMID 8872236. doi:10.1093/jat/20.5.287
 .
.
- ^ Graham, K.; Massak, A. Alcohol consumption and the use of antidepressants. Canadian Medical Association Journal. 2007, 176 (5): 633–637. PMC 1800314
 . PMID 17325328. doi:10.1503/cmaj.060446.
. PMID 17325328. doi:10.1503/cmaj.060446.

![{\displaystyle {\ce {H}}{-}{\overset {\displaystyle {\ce {H}} \atop |}{\underset {| \atop \displaystyle {\ce {H}}}{\ce {C}}}}{-}{\overset {\displaystyle {\ce {H}} \atop |}{\underset {| \atop \displaystyle {\ce {H}}}{\ce {C}}}}{\ce {-O-H->[{\ce {ADH}}]H}}{-}{\overset {\displaystyle {\ce {H}} \atop |}{\underset {| \atop \displaystyle {\ce {H}}}{\ce {C}}}}{-}{\overset {\displaystyle {\ce {H}} \atop |}{\underset {\| \atop \displaystyle {\ce {O}}}{\ce {C}}}}{\ce {->[{\ce {ALDH}}]H}}{-}{\overset {\displaystyle {\ce {H}} \atop |}{\underset {| \atop \displaystyle {\ce {H}}}{\ce {C}}}}{-}{\overset {\color {white}{\displaystyle {\ce {H}} \atop |}}{\underset {\| \atop \displaystyle {\ce {O}}}{\ce {C}}}}{\ce {-O-H}}}](https://wikimedia.org/api/rest_v1/media/math/render/svg/8e29ab9d559420e2df0bf9ff99bef27374c71271)